高度生殖医療(ART)
高度生殖医療(ART)とは
体外受精・胚移植(IVF-ET)をはじめとした高度生殖医療(ART)は、現在、不妊治療において欠かせない治療法となってきており、最近の報告では日本で年間45万周期以上もの治療が行われ、6万人以上の赤ちゃんが誕生しています。
当院では以下の高度生殖医療(ART)を行っております。
体外受精・胚移植(IVF-ET)
体外受精・胚移植(IVF-ET)は、排卵直前の卵を体の中から取り出して、精子と一緒にして受精させ(体外受精 IVF)、
育った(分割した)受精卵(胚)を子宮の中に戻す(胚移植 ET)方法です。
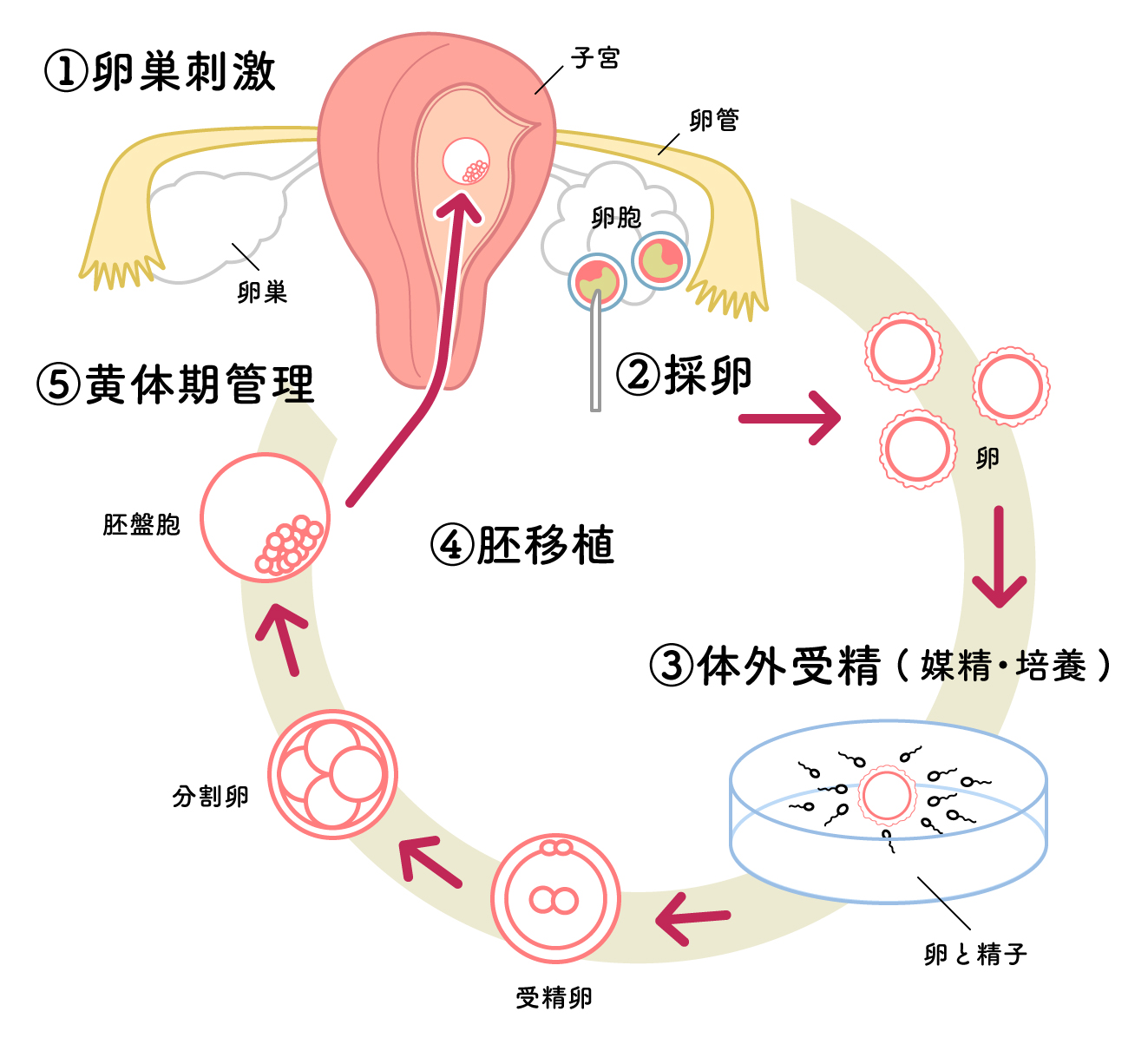
1978年、イギリスのグループが、卵管閉鎖の女性に体外受精・胚移植を行い、初めて妊娠に成功して以来全世界に急速に普及していきました。適応も拡大され、また新しい技術も次々と開発されております。
どんな人が適応なの
- 両方の卵管がつまっていたり、卵管周囲の癒着などで排卵された卵を卵管の中にうまく取り込めない。
- 精子の数や動きが悪く、人工授精(IUI)を行っても妊娠しない。
- 子宮内膜症で薬物療法や手術療法が奏功しない。
- 女性の抗精子抗体が陽性で自然での受精が難しい。
- どの検査でも原因がつかめない原因不明(機能性不妊)で長期の不妊期間があり一般不妊治療では奏功しない。
体外受精・胚移植(IVF-ET)
体外受精・胚移植(IVF-ET)の実際は、
1.排卵誘発
自然周期では、通常卵胞は1個しか発育しないため卵は1個しか排卵されません。体外受精では、効率よく治療を行う(良好な卵を多く得ることで妊娠率を高める)ため、排卵誘発剤(hMG製剤、FSH製剤、クロミッドなど)を使って、一度に複数個の卵胞を発育させます。
- ロング法
前周期の高温相の中頃より点鼻薬を開始し、月経3日目頃よりhMG/FSH注射(連日)を開始します。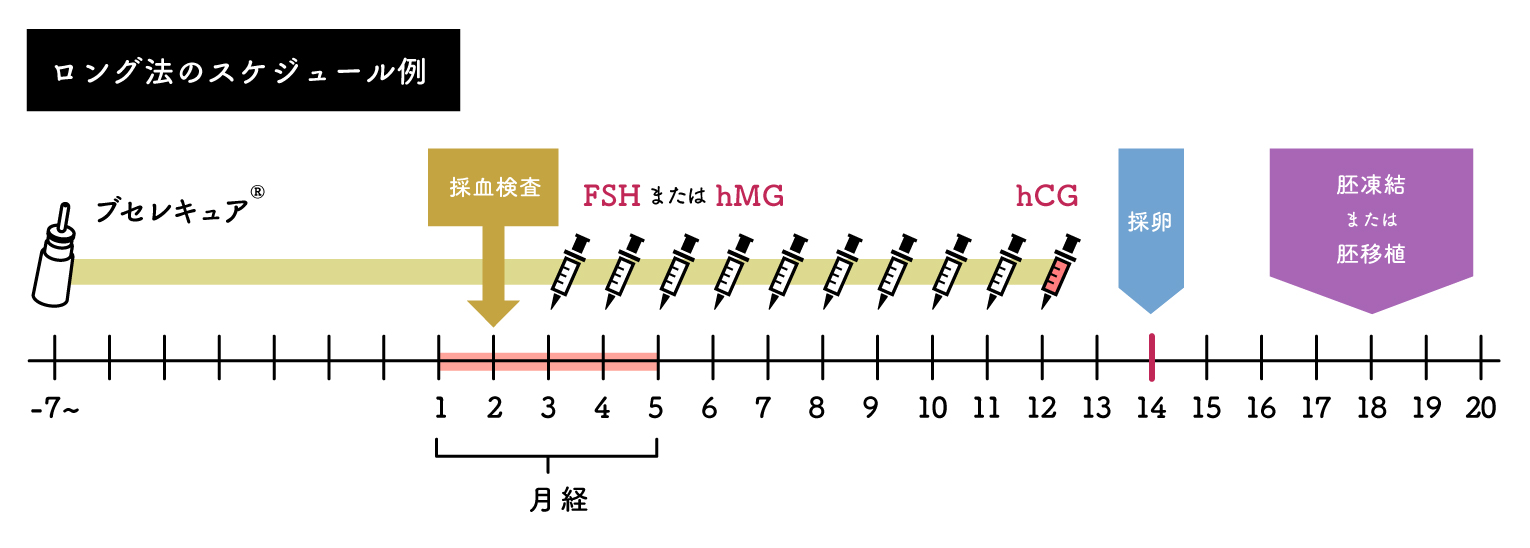
- ショート法
月経初日より点鼻薬を開始し、月経3日目頃よりhMG/FSH注射(連日)を開始します。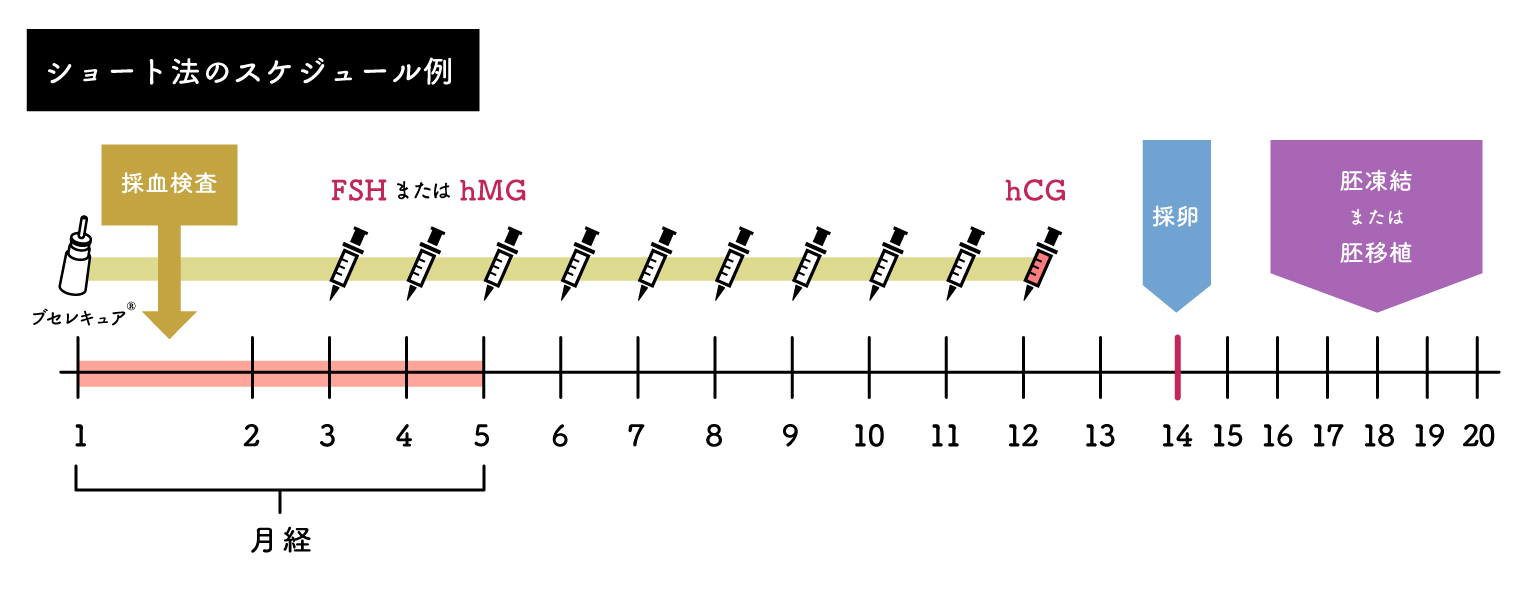
- アンタゴニスト法
月経3日目頃よりhMG/FSH注射(連日)を開始します。卵胞計が14mm程度になったら、アンタゴニスト注射(連日)を併用します。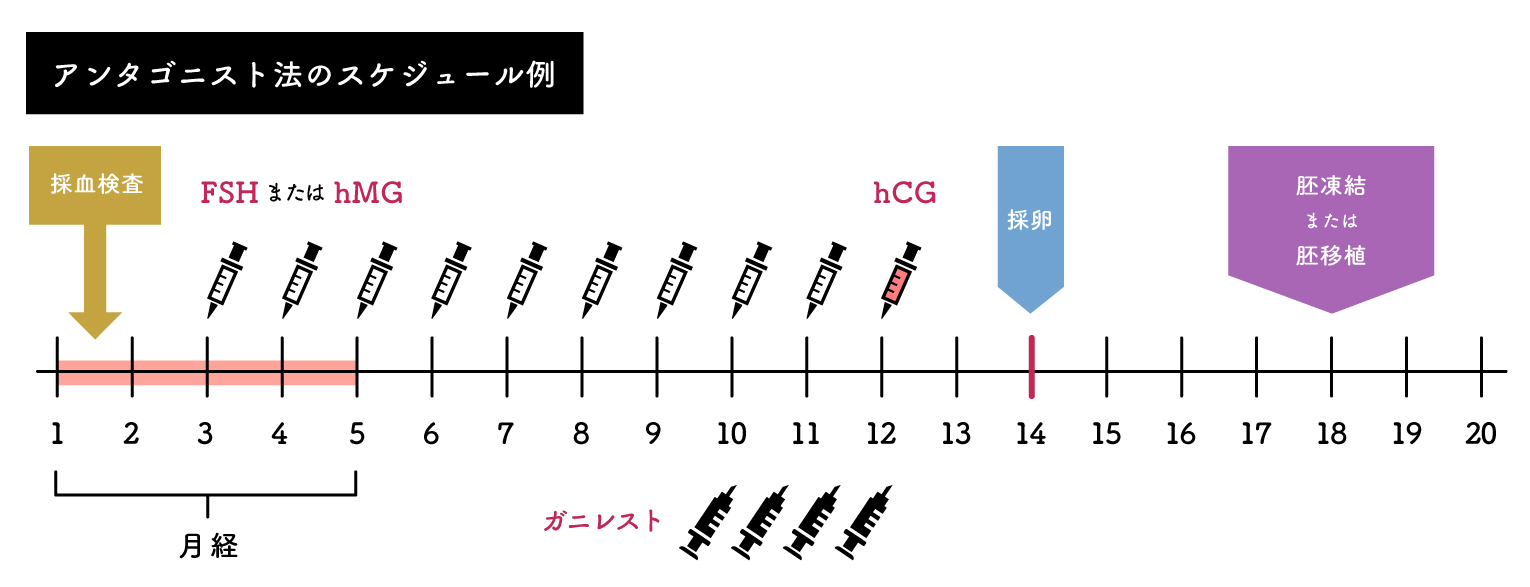
- クロミッド+hMG/FSH
月経3日目頃より、クロミッドを内服し、月経7日目頃よりhMG/FSH注射(連日または隔日)を開始します。必要により、アンタゴニストを併用します。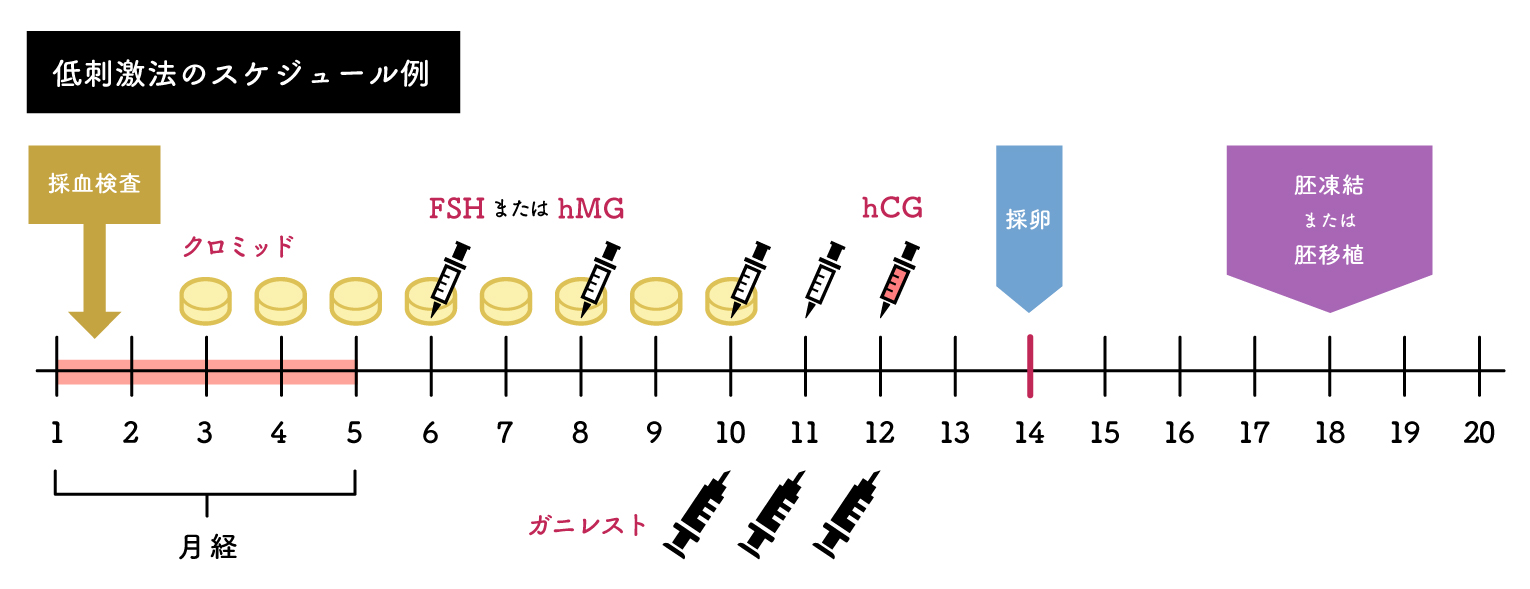
当院では、患者さんの年齢やホルモン状態、刺激によって予測される卵巣の反応、以前の排卵誘発の結果などより、排卵誘発の方法や注射の量、内服の種類をご相談のうえ排卵誘発法を選択させていただきます。
2.採卵
採卵は、静脈麻酔(必要なら痛み止めの座薬も入れます)をかけて行います。膣から超音波装置で卵巣をモニターしながら、19ゲージの針で卵胞を穿刺し、卵胞液とともに卵を吸引して体外に取り出します。20分程で終了し、痛みはほとんどありません。採卵後は2〜3時間の安静後、帰宅していただきます。
3.採精
採卵日当日にご主人には、マスターベーションにより精液を採取していただきます。
4.媒精と培養
採取された精液は洗浄、濃縮し運動良好な精子を集めます。卵の入っているシャーレの中に精子を混ぜ合わせ(媒精)、受精させます。
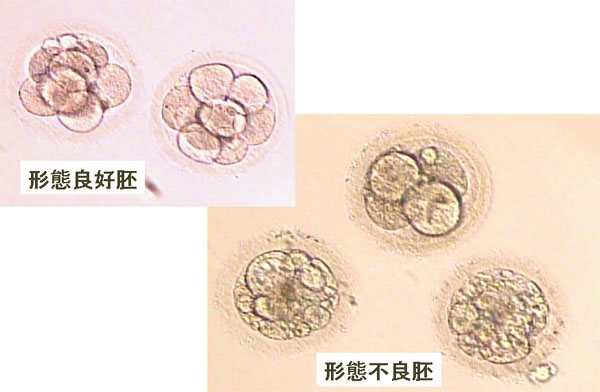
採卵翌日、正常に受精しているかどうか確認し、受精卵はさらに培養します。受精卵(胚)の分割を観察し、良好な胚を選び胚移植します。
5.胚移植
胚移植は、採卵の2-3日後(初期胚移植 4-8細胞期胚)
もしくは採卵の5-6日後(胚盤胞移植)に行います。
胚移植前には膀胱に尿を貯めてきていただき、お腹の上に超音波装置を置き、子宮を描出します。
胚を移植するときは、柔らかい移植用チューブに極少量の培養液とともに胚を吸引し、子宮口より子宮の中に挿入します。超音波の観察により子宮の中への確実な挿入を確認し、胚を注入します。
胚移植は短時間で終わり、痛みもほとんどありませんので麻酔は使用しません。
卵巣過剰刺激症候群(OHSS)が予測される場合は、胚移植せず、すべての胚を凍結保存し、改めて次回の融解胚移植で妊娠を期待する場合もあります。 移植胚数は原則1個としております。得られた受精卵(胚)の中から、最もグレードの良いもの(最良好胚)を1個選び胚移植し、同時に得られた余剰胚は凍結保存します。
(2008年、日本産婦人科学会は、「移植胚数は原則として単一とする。ただし、35歳以上の女性、または2回以上続けて妊娠不成立であった女性などについては、2個胚移植を許容する」と会告を出しました。)
6.妊娠判定
採卵後より胚の着床を助けるためにプロゲステロン(黄体ホルモン;膣座薬や注射)を投与します。
胚移植後14日目に尿で妊娠検査を行います。妊娠検査が陽性の場合、一週間毎の超音波検査にて、子宮の中に赤ちゃんの部屋である胎嚢を確認し、次に赤ちゃんの心臓の拍動を確認していきます。
顕微授精(ICSI)
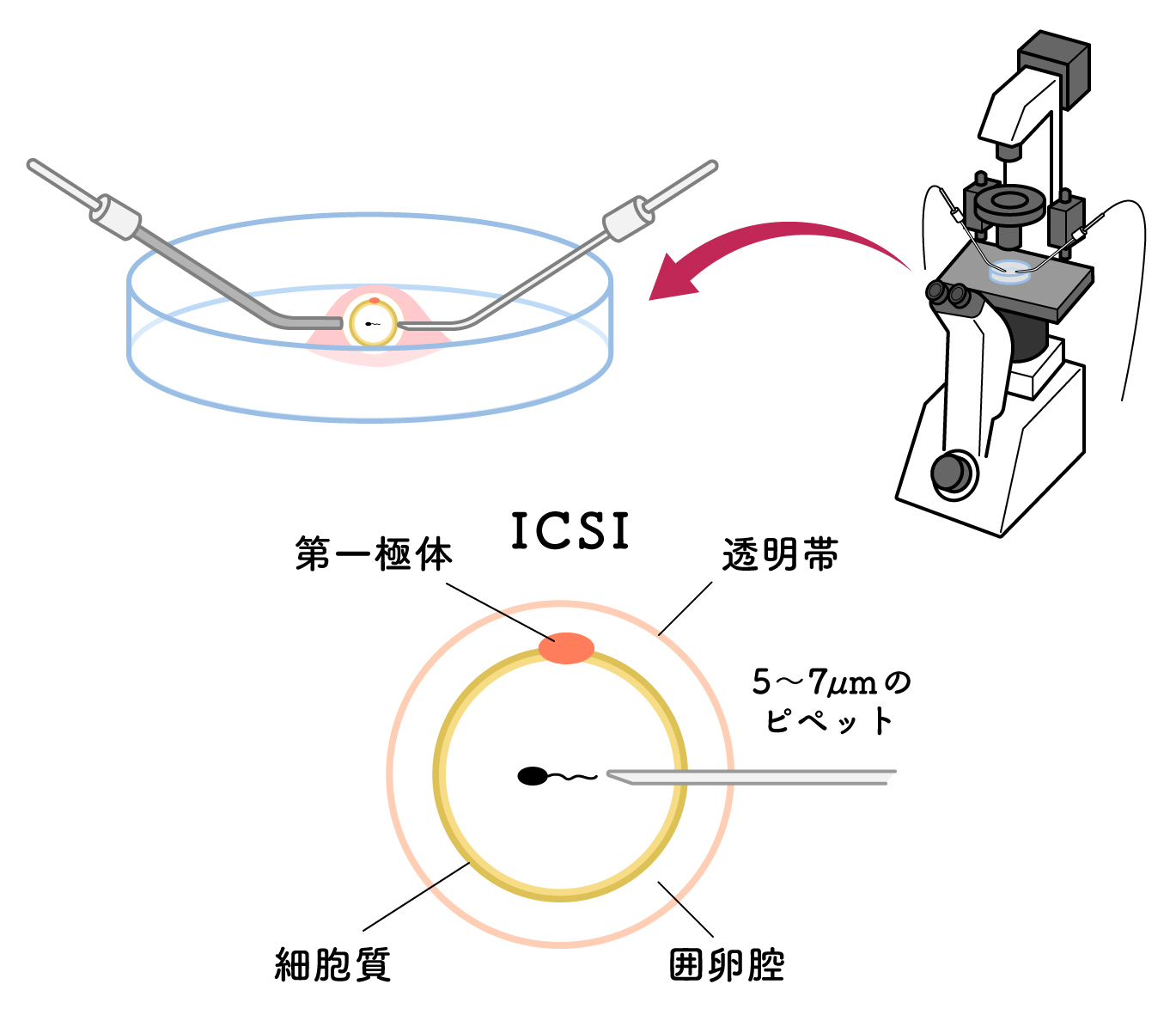
顕微授精(ICSI : イクシー/卵細胞質内精子注入法)は、精子の数が極端に少なかったり、精子の運動が極端に悪く、体外受精では受精が出来ない(重度男性不妊)、あるいは精液検査は正常で、体外受精をしたが受精が出来なかった(受精障害)場合、精子1個を卵に直接送り込むことによって、受精を助ける方法です。
1992年ベルギーのグループが、顕微授精としてこの方法で妊娠を報告して以来、 全世界に普及し、日本では体外受精の治療周期数より多く年間11万周期以上行われております。
またこれまでは妊娠不可能と考えられていた無精子症(精液中に精子がみられない)も、直接精巣から精子を採取できれば、この方法により受精卵(胚)が得られ、妊娠が可能となりました(TESE-ICSI)
方法は、採卵と精子の採取までは体外受精と同じですが、受精が体外受精と異なり、特殊な顕微鏡の観察下に、きわめて細いガラス管で卵1個を固定し、さらに細いガラス管で精子1個を吸引して、卵の中に精子を注入します。
その後は体外受精と同じように培養し受精を確認して、分割した受精卵(胚)を子宮の中に移植します。
どんな人が適応なの
- 精子の数が極端に少なかったり、精子の運動が極端に悪く、体外受精では受精が出来ない(重度男性不妊)
- 精液検査は正常で、体外受精をしたが受精が出来なかった(受精障害)
- 無精子症の診断だが、精巣上体あるいは精巣から精子採取が可能
顕微授精の実際
受精卵(胚)凍結保存・融解胚移植
凍結融解胚移植とは、体外受精や顕微授精でたくさんの受精卵(胚)が得られた場合に、移植胚以外は凍結保存し、採卵した周期とは別の周期に融解して子宮の中に移植する方法です。
採卵した周期での胚移植(新鮮胚移植)で妊娠しなかった場合に次にチャンスをつくることが出来ます。
凍結法
凍結方法にはプログラムフリーザーという冷却装置を用いた緩慢凍結法と一気に液体窒素に投入して凍結保存するガラス化凍結法の2種類がありますが、現在当院では、融解後の胚の生存性がより高いといわれておりますガラス化凍結法を実施しております。
融解胚移植
凍結胚を融解して子宮の中に移植するときは、子宮の中(子宮内膜)を着床しやすい状態にする必要があります。方法として、自然周期法とホルモン補充周期法があります。
自然周期法
自然周期で排卵日を確認して、初期胚移植なら排卵日より2-3日後、胚盤胞移植なら5-6日後に融解胚を移植します。必要に応じて内服薬や注射などの排卵誘発剤を使用します。
ホルモン補充周期法
排卵障害がある場合や、移植日を固定したい場合には、エストロゲンとプロゲステロンを順次投与する人工周期で子宮内膜を着床しやすい状態にして融解胚を移植します。
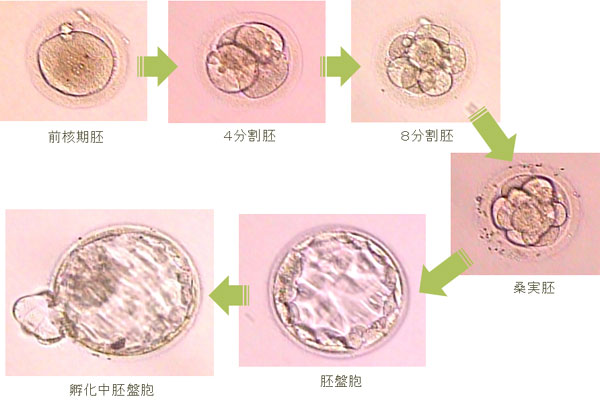
胚盤胞移植
自然妊娠では、卵管膨大部で受精した受精卵は、卵管の中で細胞分裂を繰り返しながら、子宮に向けて運ばれていきます。4〜5日かけて子宮にたどりついた時には胚盤胞といわれる着床直前の状態まで発育し、子宮内に用意されたふかふかの子宮内膜のベッドに潜り込み着床します。
一方、従来の体外受精(IVF-ET)や顕微授精(ICSI)では、採卵後2〜3日目の4〜8細胞期胚(初期胚)を子宮の中に戻すことが多いのですが、自然妊娠の過程と比較して、胚を子宮の中に2〜3日早く送り込んでいるのです。
これには、以前の培養技術では体外での培養で受精卵が胚盤胞にまで発育する率が悪く、早めに子宮の中に戻したほうがまだ妊娠率が高かったということがあります。
その後、培養技術の進歩により、胚盤胞にまで発育する率も上がり、着床しやすい状態となっている子宮の中に、着床直前の胚の状態である胚盤胞を移植することが出来るようになってきました。
孵化補助療法(透明帯開孔法)(AHA)
良好な受精卵(胚)を胚移植しても、子宮の中(子宮内膜)に着床しないと、 妊娠は成立しません。着床には、受精卵(胚)が包まれていた殻(透明帯)を破って外に出てくる(孵化、ハッチング)ことが必要です。
透明帯が厚かったり、硬かったりすると、受精卵(胚)が飛び出せないため、透明帯を破るのを助ける孵化補助療法(透明帯開孔法;アシステッドハッチング)が考えられました。
実際には、顕微授精の技術を応用し、胚移植前に、受精卵(胚)の透明帯を 酸やレーザーで薄くしたり、きわめて細いガラスニードルで、透明帯に切開(スリット)を加えます。当院では、レーザーでAHAを行っています。
良好な(受精卵)胚の胚移植を繰り返しても着床しない場合、凍結融解胚移植を行う場合、比較的高齢の方の胚移植を行う場合などに試してみる価値があるといわれています。
[ AHA : Assisted Hatching (アシステッドハッチング)]
精子の凍結保存
精子も液体窒素(-196℃)の中で凍結保存することができます。
ご主人が高度乏精子症(精子が非常に少ない)では凍結を数回行い精子を備蓄し、その後融解した精子での顕微授精が可能です。
精巣から採取された精子(精巣内精子採取術:TESE)も凍結保存が可能です。
これらの場合は保険が適用されます。
一方、
ご主人が出張などで採卵日に都合がつかない場合などでも、患者様の希望で前もって採取していただいた精子を凍結保存し、その後融解した精子での顕微授精が可能ですが、
この場合は医療上必要があるとは認められない精子凍結となり保険の適用はなく選定療養が適用されます。
※ 選定療養とは、保険適用外の治療は選定療養として保険適用の治療と併せて受けることができる医療のことです。選定療養部分の費用が別途必要となります。
精巣内精子での顕微授精(TESE-ICSI)
精巣内精子採取術(TESE)は提携泌尿器科施設で施行していただき、
当院で、採取された組織より精子の有無を調べます。
精子が存在していれば、精子を凍結保存し、次回に凍結保存精子を用いた顕微授精(ICSI)を行います。





